Chirurgie Dermatologica
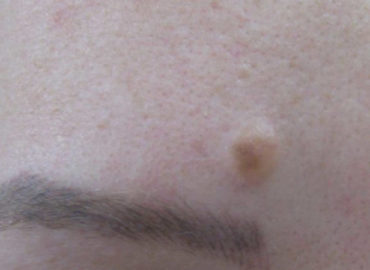
Nevii / alunitele
Alunitele sau nevii nevocelulari (denumirea medicala) sunt leziuni cu sau fara pigment care pot aparea pe orice zona de piele. Acestia se...
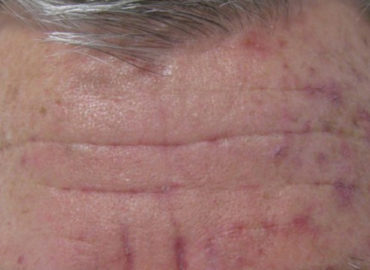
Vezi mai multKeratozele actinice
Keratozele actinice sunt leziuni precanceroase care apar pe zone de piele ce au fost expuse cronic la soare. Cu cat o piele este mai...
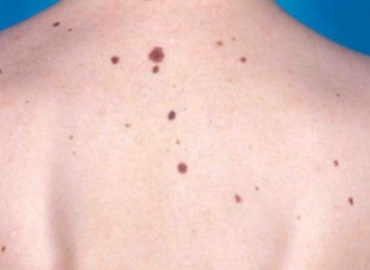
Vezi mai multCancerul de piele
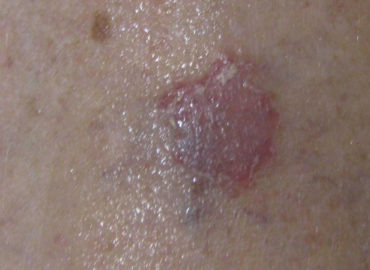
Cancerele de piele reprezinta cea mai comuna forma de cancer intalnita la om. Statisticile americane ne spun ca una din cinci persoane va...
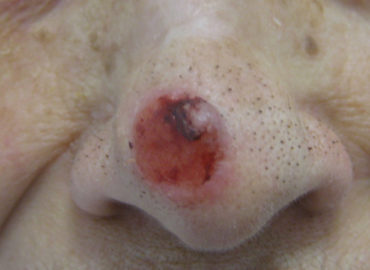
Vezi mai multCarcinomul bazocelular
Carcinomul sau epiteliomul bazocelular reprezinta cea mai comuna forma de cancer de piele. Celulele bazale din care deriva se denumesc in...
Vezi mai multCarcinomul spinocelular
Carcinomul sau epiteliomul spinocelular deriva din celulele scuamoase sau spinoase ce se aseaza in epiderm deasupra celulelor bazale in mai...
Vezi mai multMelanomul
Melanomul reprezinta cea mai agresiva forma de cancer de piele. Este tumora care poate duce la deces in interval destul de scurt daca nu...
Vezi mai mult